Premenstrueel syndroom: de invloed van laaggradige ontsteking (LGI)

Pijnlijke borsten, vocht vasthouden, eetbuien… Het premenstrueel syndroom (PMS) bestaat uit een scala aan klachten. Deze doen zich voor in de tweede helft van de menstruatiecyclus (na de eisprong) en tijdens de menstruatie weer verdwijnen. Vier op de vijf vrouwen ervaart PMS-klachten. Soms heftig, soms mild. Een geringer aantal klopt bij het medisch circuit aan voor oplossingen; schattingen lopen hier uiteen van 12 tot 48%. De studies naar de oorzaak en effectieve behandeling van PMS zijn helaas een onderbelicht gebied in de wetenschappelijke literatuur. Ondanks dat veel vrouwen met PMS kampen. Het is wel duidelijk dat niet iedere vrouw even gevoelig is voor PMS-klachten. Ook is uit onderzoek gebleken dat een ongezonde leefstijl een belangrijke trigger is voor laaggradige ontsteking (low grade inflammation – LGI). Wat vervolgens weer tot PMS kan leiden. We gaan in deze blog dieper in op deze relatie tussen LGI en PMS.
Wat zijn de belangrijkste klachten bij PMS?
Je kunt de klachten onderverdelen in lichamelijk en geestelijke klachten:
| Lichamelijke klachten PMS | Geestelijke klachten PMS |
| Vermoeidheid | Stemmingswisselingen |
| Pijnlijke borsten | Prikkelbaarheid |
| Vocht vasthouden | Gevoelens angst, spanning |
| Pijn in rug, buik, gewrichten | Depressieve gevoelens |
| Hoofdpijn/migraine | Gevoel controle kwijt te zijn |
| Huidklachten | Emotioneel zijn |
| Darmklachten | Concentratieproblemen |
| Eetlustveranderingen, food cravings | Geheugenproblemen |
| Slaapproblemen |
PMDD (premenstrueel dysfore stoornis) is overigens een extreme vorm van PMS, waarbij vrouwen zich hopeloos, depressief, angstig, en extreem prikkelbaar en gespannen voelen en bijzonder slecht slapen.
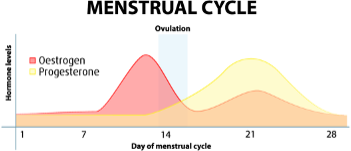
Geslachtshormonen en menstruatiecyclus
Eerst iets meer over de vrouwelijke maandcyclus. De vrouwelijke hormonen oestrogeen en progesteron worden in de vruchtbare jaren aangemaakt in de eierstokken. Deze hormonen fluctueren tijdens de menstruatiecyclus. Zie figuur 1: oestrogeen domineert tijdens de eerste helft van de cyclus en progesteron tijdens de tweede helft. Oestrogeen dat door de eierstokken wordt aangemaakt wordt oestradiol genoemd. Oestrogeen kan ook door enkele andere weefsels worden aangemaakt, vooral door vetweefsel in de vorm van oestron. Een deel van de geslachtshormonen wordt in het lichaam gebonden aan het zogenaamde Sex Hormone Binding Globuline (SHBG) door het bloed vervoerd. SHGB wordt (cyclisch) aangemaakt in de lever. Binding aan SHBG beïnvloedt de werking van de geslachtshormonen. Daarnaast is de hormoonwerking ook nog afhankelijk van binding aan specifieke receptoren. Het belang daarvan wordt verderop duidelijk bij de beschrijving van oestrogeendominantie.
Wat zijn de mogelijke oorzaken van PMS?
Lang heeft men gedacht dat hormoonfluctuaties de oorzaak van PMS moesten zijn, maar er is geen bewijs dat dit de belangrijkste oorzaak is: bij vrouwen met en zonder PMS is er gemiddeld geen verschil in hormoongehaltes gemeten. Slechts enkele studies laten zien dat in bepaalde subgroepen met PMS-klachten een verlaagde concentratie van zowel oestrogeen als progesteron gerelateerd is aan PMS-klachten, zoals bij verlaagde leverenergie en in een diermodel bij stress-geïnduceerde PMS-klachten.
Sinds 2005 hebben diverse studies zich gericht op de rol van laaggradige ontsteking bij PMS en deze lieten zien dat de hoeveelheid hsCRP (een serum marker voor ontsteking) verandert tijdens de menstruatiecyclus, en correleert met PMS-klachten. Ook voor andere ontstekingsfactoren is een verband met PMS aangetoond. Bij gezonde jonge vrouwen werd vastgesteld dat deze relatie tussen LGI en PMS onafhankelijk is van factoren als gewicht of hormoonveranderingen.
Correlatie PMS en LGI
Ook al is LGI veel meer gecorreleerd aan PMS, toch is er wel degelijk een relatie met geslachtshormonen te vinden. Zo is het bekend dat als progesteron in verhouding laag is ten opzichte van oestradiol, oestrogeendominantie genaamd, er een groter risico is op klachten. Progesteronsynthese vermindert in aanloop naar de menopauze eerder dan de synthese van oestrogeen. Dat kan verklaren waarom PMS-klachten bij sommige vrouwen toeneemt in deze fase voor de overgang. Ook kan verhoogde oestron synthese door vetweefsel (obesitas) leiden tot oestrogeendominantie en PMS-klachten.
Hetzelfde geldt overigens voor een te hoog gehalte aan externe oestrogenen. Dit gaat over allerlei oestrogeenachtige stoffen die vanuit het milieu het lichaam binnenkomen. Ondermeer pesticiden zoals glyfosaat en plastics. Deze stoffen kunnen de oestrogeenreceptoren bezetten en zo hormoonverstorend werken en van invloed zijn op PMS-klachten. Hierbij is het ook van belang te beseffen dat de pil synthetische vormen van oestrogenen en progesteron bevat.
Invloed van LGI en IR op oestrogeendominantie
LGI gaat vaak samen met insulineresistentie (IR), en hoewel IR zeker in verband staat met het ontstekingsstofje hsCRP en de werking van hormonen (o.a. via invloed op SHBG), is IR geen consequente factor in PMS. Wel is er een duidelijk verband te zien met oestrogeendominantie, die kan ontstaan door een gebrekkig functioneren van ontgifting door de lever door LGI en IR. Hoe werkt dit?
LGI en IR kunnen via de lever de metabolisatie (= afbraak/ontgifting) van geslachtshormonen ongunstig beïnvloeden, via een onbalans in de twee fases van het ontgiftingsproces door de lever. Indien fase 2 ten opzichte van fase 1 te langzaam verloopt (iets wat vaak voorkomt) ontstaan er te hoge gehaltes aan bepaalde hydroxy-oestrogenen (ongunstige oestrogenen) die uiteindelijk tot oestrogeendominantie en diverse PMS-klachten kunnen leiden. PMS-gerelateerde klachten als hoofdpijn/migraine en geheugenproblematiek zouden met name het gevolg zijn van een teveel aan ongunstige oestrogeen metabolieten.
PMS en andere risicofactoren
Andere risicofactoren die in verband zijn gebracht met PMS zijn obesitas, roken, oxidatieve stress en psychische problemen. Hier zijn de verbanden echter niet consequent aangetoond, ook al kunnen zijn deze factoren allemaal gerelateerd worden aan LGI. Zo lijkt het er bijvoorbeeld op dat er bij PMS sprake is van meer oxidatieve stress, wat o.a. veroorzaakt kan worden door een teveel aan ongunstige oestrogeenmetabolieten, roken, stress en ontsteking. Het lastige is alleen dat er geen consequent verschil gevonden is in de zogenaamde antioxidanten-status van vrouwen met en zonder PMS.
Onderliggende psychische problemen worden ook genoemd als risicofactor. Met name depressieve symptomen en/of serotonineproblematiek. Serotoninetoediening kan PMS verlichten, maar dat helpt niet bij alle vrouwen. Hier ligt mogelijk ook een link met ontsteking in de darm en serotonine beschikbaarheid, maar ook met stress. Ook de GABA-A receptor (zorgt voor rust) is mogelijk van invloed op klachten. Zo bindt progesteron aan de GABA-receptor in het brein, wat kan verklaren waarom een tekort aan progesteron een rol kan spelen bij PMS-klachten. Het is dus zeker mogelijk dat de werking van neurotransmitters (met name serotonine, dopamine, prolactine, histamine en GABA) in relatie staat met LGI en mogelijk tot PMS kan leiden.
Wat te doen bij PMS-klachten?
Hoe kunnen PMS-klachten worden behandeld? Wat kan iemand soelaas bieden?
- Het ligt voor de hand om een laaggradige ontsteking (LGI) te behandelen. Natuurlijke ontstekingsremmers kunnen hier even goed helpen als reguliere medicatie. Uiteraard is het eerst van belang om zoveel mogelijk de factoren in kaart te brengen die tot LGI hebben geleid en deze te vermijden. Kort gezegd is er een groot scala aan leefstijlfactoren heeft invloed op LGI en daarmee op PMS.
- Voldoende beweging heeft een gunstige invloed op PMS, doordat het LGI en IR (insulineresistentie) kan verminderen. Beweging zorgt bovendien voor een betere hormonale balans. Beweging voorkomt IR en daarmee overtollig buikvet dat oestrogenen kan aanmaken, wat weer oestrogeendominantie en LGI kan veroorzaken.
- Stressreductie kan bijdragen aan verminderen PMS-klachten, omdat ook hier er weer een duidelijke relatie met LGI te leggen is.
- Ook goede voeding is van belang bij PMS-klachten: een must is dat het menu het volgende bevat: voldoende vezels uit groenten en fruit, voldoende mineralen (o.a. jodium, magnesium, zink en ijzer) en vitamines, voldoende omega 3-vetzuren (ontstekingsremmend) en antioxidanten. Ook is het aan te raden om te kiezen voor biologische producten om externe oestrogenen te vermijden.
Meer tips:
- Ondersteun de lever: vooral bepaalde B-vitamines zijn van groot belang voor de methylering in de lever en een goede ontgifting/balans van oestrogeenmetabolieten door de lever. Daarnaast kunnen fyto-oestrogenen (oestrogeenachtige stoffen uit planten) aan de oestrogeenreceptor binden en zo een gunstige oestrogene werking hebben. Voeding of suppletie met fyto-oestrogenen kan een mogelijke therapie vormen bij PMS.
- Het vermijden van alcohol en koffie kan gunstig werken op de verhouding van de verschillende oestrogeenmetabolieten.
- Daarnaast is een te veel aan histamine in de darm gerelateerd aan de afbraak van oestrogenen, waardoor histaminerijke voeding invloed hebben op klachten van PMS.
- Soms is het noodzakelijk nader onderzoek te laten doen naar gehaltes en balansen van de geslachtshormonen en/of hun metabolieten. Eventuele aangetoonde oestrogeendominantie of disbalansen kunnen dan behandeld worden. Behandeling kan met bepaalde kruiden.
- Soms kan toediening van progesteron (cyclische gegeven bio-identieke vormen, via crèmes) bijdragen in een betere hormonale cyclus en/of het voorkomen van oestrogeendominantie.
Persoonlijk advies
Heb je last van PMS en wil je meer inzicht in de mogelijke oorzaken?
Binnen de kPNI werken we met verschillende werkingsmechanismen, ofwel ’technische processen’ die aan de basis liggen van klachten. Op dit onderwerp zijn meerdere werkingsmechanismen van toepassing, te weten: laaggradige ontstekingen, insuline en insulineresistentie en energieverdeling.
Over de auteur
Rolinka Otto is master in de kPNI (2013) en heeft een achtergrond als medisch bioloog en (gepromoveerd) wetenschappelijk onderzoeker. Via een orthomoleculaire opleiding is Rolinka in aanraking gekomen met de kPNI en is zij sinds 2007 enthousiast PNI-er. Ze bezoekt met veel plezier vele kPNI en andere (na)scholingen. “Via de PNI ben ik weer terug in de wetenschap, maar nu op veel breder vlak dan in een specifiek onderzoek. Sinds bijna 15 jaar heeft zij een eigen praktijk, Selexion Health, gevestigd in Huizen (NH).


